Wie ein bürokratischer Akt Medikamente teurer macht und den Ärztinnen und Apothekern Arbeit verschafft
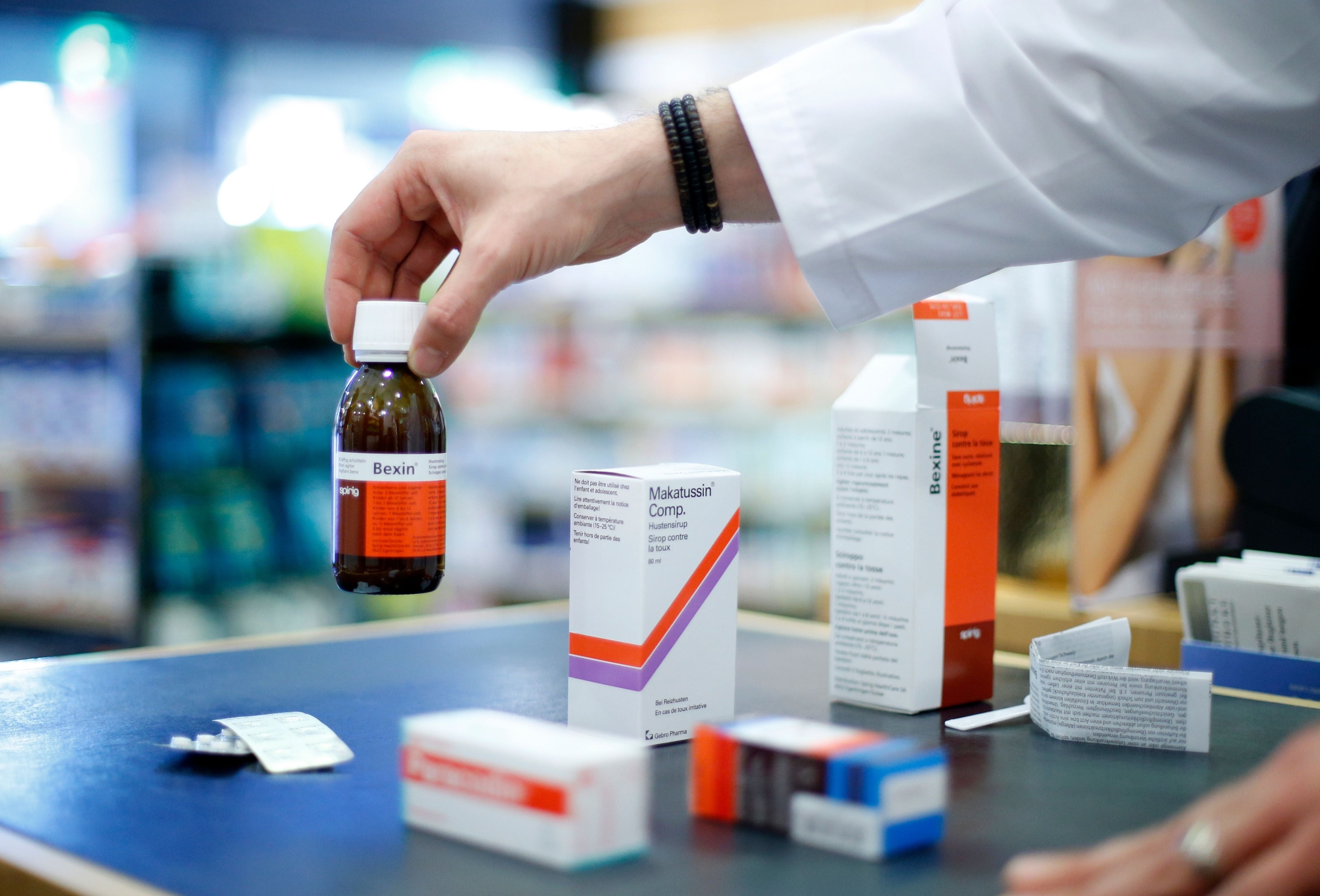
Während Jahren gehörte der Hustensirup Resyl Plus zu den Klassikern in fast jeder Hausapotheke. Seit drei Jahren braucht es dafür ein Rezept eines Arztes, die ältere Bekannte regt sich noch heute darüber auf. Oder da ist der jüngere Kollege, der sein Mittel gegen Fieberbläschen nun immer im Ausland kauft – weil er in der Schweiz ein Rezept dafür benötigt. Auch das war früher anders.
Früher, das war vor der grossen Revision des Heilmittelgesetzes. Dieses trat 2019 in Kraft und ist eigentlich eine Erfolgsgeschichte. Der Bund regelte die Abgabe von Arzneimitteln neu. Patientinnen und Patienten erhalten seither eine Vielzahl von Medikamenten einfacher. Grosse Gewinner der Reform waren die Drogerien, die rezeptfreie Medikamente verkaufen dürfen, die vorher den Apotheken vorbehalten waren. Und auch die Detailhändler dürfen seither Hustenbonbons oder Tees verkaufen, die zuvor nur in Drogerien erhältlich waren. Soweit so gut.
Doch nebst den 536 Arzneimittel, die nun einfacher gekauft werden können, gibt es auch 92, für die die Hürden höher wurden. Und das wiederum bedeutet höhere Kosten.
Viele Arzneimittel wurden herabgestuft
Wie das? Früher gab es bei den Medikamenten die so genannte Apotheker-Kategorie C. Arzneimittel waren zwar rezeptfrei erhältlich, durften aber nur in Apotheken verkauft werden. Mit der Reform des Heilmittelgesetzes schaffte der Bund diese Kategorie ab. Das Gros der Arzneimittel wurde herabgestuft, 15 Prozent wurden aus Risikogründen heraufgestuft in die Kategorie B – unter anderem codeinhaltige Mittel wie Resyl plus. Das heisst, sie wurden verschreibungspflichtig.
Weil die Apotheker die grossen Verlierer der Reform waren, machten sie sich erfolgreich für eine neue Regel stark: Die rezeptfreie Abgabe von rezeptpflichtigen Medikamenten. Das tönt absurd. Ist aber so. Und gilt für jene Medikamente, die vor der Reform frei erhältlich waren, nun aber in der Kategorie B sind.
Nehmen wir wieder den Hustensirup Resyl Plus. Er ist zwar rezeptpflichtig, was viele Patientinnen und Patienten aber nicht wissen: Er darf unter gewissen Bedingungen von den Apothekern auch ohne Rezept verkauft werden. Allerdings muss der Verkauf dokumentiert werden. Die Beratungstaxe der Apotheken führt zu einem höheren Verkaufspreis. Ebenso die höhere Vertriebsmarge, die bei rezeptpflichtigen Medikamenten fällig wird. Sie wird von der Grundversorgung vergütet. Vor der Reform kostete Resyl Plus 5.65 Franken. Heute sind die Kosten drei Mal höher, rechnet der Branchenverband Vips, der die Schweizer Pharmafirmen vertritt.
Zusatzkosten von 2,6 Millionen Franken
Gleichzeitig besorgten sich mehr Patienten ein Rezept beim Arzt, um die Hustentropfen zu kaufen, weil auf der Packung verschreibungspflichtig steht. Das belegen neue Zahlen der Vips: Wurde 2019 knapp jeder vierte Hustensirup mit einem Rezept in der Apotheke besorgt, waren es 2021 48 Prozent mehr. Resyl Plus ist dabei kein Einzelfall. Beim Schlafmittel Sanalepsi stieg der Rezeptanteil von 25 auf 83 Prozent in zwei Jahren.
Mehr Rezepte deuten auf mehr Arztbesuche sprich Mehrkosten hin. Der Absatz von Resyl Plus betrugt 2019 108’000 Packungen. Die Vips rechnet überschlagsmässig mit 50 Franken für die Arztkonsultation. Gemäss dieser Berechnung ergeben sich Zusatzkosten von 2,6 Millionen Franken – dazu kommt noch der dreifach höhere Medikamentenpreis.
Für alle heraufgestuften Medikamente schätzt die Vips die Mehrkosten auf mehr als 100 Millionen Franken. Der Nationalrat will den Missstand beheben. Vor mittlerweile drei Jahren stimmte er deutlich einer Motion seiner Gesundheitskommission zu, die vom Bundesrat verlangt, dass durch die Listenumteilung von Arzneimitteln keine zusätzlichen Kosten und Aufwände für das Gesundheitssystem entstehen. Betroffen sind jene Medikamente, die vor der Revision des Heilmittelgesetzes frei erhältlich waren.
Knapper Ausgang im Ständerat erwartet
Am Mittwoch entscheidet der Ständerat über die Motion: Stimmt er zu, muss der Bundesrat handeln. Sagt er nein, ist das Geschäft vom Tisch. Die vorberatende Kommission der kleinen Kammer beantragt die Ablehnung – es dürfte eng werden im Rat.
Zwar räumte der Bundesrat 2019 ein, dass wegen der Umteilung die Preise von gewissen Medikamenten gestiegen sind. Diese Kostensteigerung sei eine «nicht beabsichtigte Folge der Aufhebung der Abgabekategorie C». Damals schätzte er die Mehrkosten für die Grundversicherungen zwischen 2,5 und 5 Millionen ein. Dieser Betrag bezog sich aber nur auf die Kostensteigerung aufgrund des Preisbildungssystems – sprich der höheren Vertriebsmarge.
Die Kosten für das gesamte Gesundheitssystem – namentlich wegen mehr Arztkonsultationen oder der Beratungstaxe durch die Apotheker – könne nicht abgeschätzt werden, da die Konsequenzen vom Verhalten der Konsumenten, Apothekerinnen oder der Industrie abhängen.
Befürworter finden, Mehrkosten seien «in Kauf zu nehmen»
Die Gesundheitskommission des Ständerates hat vom Bundesamt für Gesundheit (BAG) einen neuen Bericht zu den Mehrkosten der Gesetzesreform bestellt. Dieser ist nicht publik. Gemäss der Kommission schätzt das BAG die Mehrkosten für die Grundversicherungen auf 4 bis 6 Millionen Franken und für die Konsumentinnen und Konsumenten auf 3 bis 4,5 Millionen. Macht also 7 bis 10.5 Millionen Franken. Die bürgerliche Kommissionsminderheit bezweifelt diese Zahlen aufgrund der Berechnungen der Vips.
Die Befürworter indes zeigen sich zufrieden, «dass sich die Mehrkosten der neuen Arzneimitteleinteilung relativ in Grenzen halten». Sie erinnern daran, dass sich die Ausgaben für Medikamente in der Grundversicherung auf 7,5 Milliarden Franken belaufen. Die Mehrkosten, entstanden durch den bürokratischen Akt einer Umverteilung, sind also in Kauf zu nehmen.
Bleibt die Frage, weshalb sich die Vips derart stark für die Motion einsetzt. Denn gemäss deren Präsidenten Marcel Plattner betreffen die Kostenfolgen der Umteilung gewisser Medikamente die Pharmafirmen nicht. Die höheren Kosten gehen zulasten von Patientinnen und Krankenkassen sprich Prämienzahlern. Plattner betont, dass sich sein Verband für ein gut funktionierendes Gesundheitssystem einsetze und nicht einfach auf Medikamentenpreise reduziert werden wolle.
Er räumt aber auch ein, was der Auslöser war: Das BAG überprüft alle drei Jahre, ob ein Arzneimittel wirksam, zweckmässig und wirtschaftlich ist. 2019 hatte diese Überprüfung Preissenkungen bei Medikamenten von 100 Millionen Franken zur Folge, was den Pharmafirmen weh getan habe. 100 Millionen, das ist just jener Betrag, den die Reform des Heilmittelgesetzes an Mehrkosten verursacht haben soll.